Aldosteronfunktionen, Synthese, Wirkungsmechanismus
- 2098
- 117
- Jasmine Kupprion
Der Aldosteron, Auch als Elektrokortin bekannt, handelt es sich.
Alle Steroidhormone werden aus Cholesterinspiegel synthetisiert, die aus drei Quellen stammen können: aus der Ernährung (fast 80%), aus Acetat oder aus den Reserven von Cholesterinestern, die die Gewebe besitzen, die diese Hormone produzieren (steroidogene Gewebe).
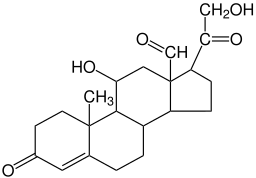
 Chemische Struktur des Aldosteronhormons (Quelle: Wesalius [Public Domain] über Wikimedia Commons)
Chemische Struktur des Aldosteronhormons (Quelle: Wesalius [Public Domain] über Wikimedia Commons) Das Cholesterin, das mit der Diät eintritt Lipoprotein niedriger Dichte) und wird durch spezifische Endozytose -Mechanismen in Zellen eingeführt.
Albumin- und Plasma -Globuline (Blutproteine) wirken als Transporter für Steroidhormone. Der Transport des Aldosterons erfolgt durch einen unspezifischen Mechanismus und ungefähr 50% des Plasma -Aldosterons.
Die Zunahme des ACTH- oder Adrenookortophinhormons, Angiotensin- und Plasma -Kaliums, die Abnahme von Natrium und des atrialen natriuretischen Faktors sind einige der Faktoren, die die Synthese und Befreiung von Aldosteron stimulieren.
Dieses Hormon beteiligt. Ebenso wird der Nierenausgang und die Ausscheidung von Kalium und H gefördert+.
Normale Plasma -Aldosteronwerte hängen von der Natriumaufnahme ab; Sie variieren zwischen 80-250 pmol/l und können bei Patienten mit hoher Natriumdiäten bis zu 300-900 mmol/l erreichen.
[TOC]
Funktionen
Die Hauptfunktion des Aldosterons besteht darin, die Na+ -Pegel und das Wasser der extrazellulären Flüssigkeit zu regulieren und die Sekretion von K+ und H+ durch die Nieren zu regulieren und die Sekretion von Ionen in anderen Geweben wie Speicheldrüsen, Darmschleusen und Drüsen zu modifizieren Schweiß.
Aldosteron fördert die Nierenabsorption von Natrium und die Ausscheidung von Kalium und Wasserstoff. Infolge. Wasser wird zusammen mit Natrium für einen osmotischen Effekt reabsorbiert.
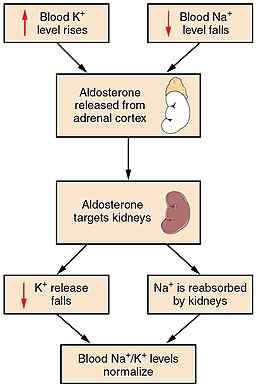 Repräsentatives Schema des Aldosteron -Feedback -Mechanismus (Quelle: OpenX College [CC von 3.0 (https: // creativecommons.Org/lizenzen/bis/3.0)] über Wikimedia Commons)
Repräsentatives Schema des Aldosteron -Feedback -Mechanismus (Quelle: OpenX College [CC von 3.0 (https: // creativecommons.Org/lizenzen/bis/3.0)] über Wikimedia Commons) Da es Elektrolyte verwaltet, wird dieses Hormon auch als Mineralocorticoid -Hormon -Nebennieren bezeichnet. Es ist das stärkste natürliche Mineralocorticoid und wird frei im Blutplasma transportiert oder mit einigen Proteinen assoziiert.
Es kann Ihnen dienen: Tripticaseína Soja -Brühe: Was ist, Foundation, Vorbereitung, verwendetDie durchschnittliche Aldosteronlebensdauer beträgt etwa 15 bis 20 Minuten und die Leber ist für ihre schnelle Eliminierung verantwortlich, indem er einen Metaboliten aus dem Aldosteron bildet.
Synthese
Der chemische Name des Aldosterons ist 11β, 21-Dihydroxi-3,20-Dioxo-4-Pregne-18-AL. Seine Synthese wird in den Zellen des Glomerulose- oder subkapsulären Bereichs des Nebennierenrandes (sehr wichtige Drüsen im oberen Bereich der Nieren) durchgeführt.
Die Synthese des Aldosterons beginnt mit dem Transport von Cholesterinspiegel aus dem Zellcytosol zum Inneren der Mitochondrien.
Der erste Schritt ist die Umwandlung von Cholesterin in einen Schwangeranolon.
Der Transport von Cholesterin in das wässrige Cytosol, wo es wenig löslich ist, wird mittels eines Sterol-Trägerproteins gegeben. Dies ist das Protein, das für den Transport von Cholesterin nach Mitochondrien zuständig ist.
Ein weiteres Protein namens Stern (sofortiger steroidogener Regulator) ermöglicht den Eintritt von Cholesterin in den Intermembranraum (durch die externe Membran der Mitochondrien).
 Aldosteron-Synthese (Quelle: Calvero [CC BY-SA 3.0 (https: // creativecommons.Org/lizenzen/by-sa/3.0)] über Wikimedia Commons)
Aldosteron-Synthese (Quelle: Calvero [CC BY-SA 3.0 (https: // creativecommons.Org/lizenzen/by-sa/3.0)] über Wikimedia Commons) Innerhalb der Mitochondrien sind die meisten steroidogenen Enzyme Teil des Cytochromoxidase -Komplexes P450.
Die Umwandlung von Cholesterin in einen Crocker erfolgt durch das spaltende Enzym der Seitenkette des Cholesterinspiegels, besser bekannt als P450SCC. Die Enzyme dieser Art schneiden die Seitenkette von Cholesterin in den Mitochondrien sowie Hydroxilationen in den Positionen 20α und 22 und die Verbindung zwischen Kohlenstücken 20-22 ab.
Die Enzyme 3β-HSD (3 β-Hydroxiesteroid-Dehydrogenase) und die Δ5,4isomerase, die nicht Teil des P450-Komplexes sind.
Diese Reaktion tritt im endoplasmatischen Retikulum des Aldosteron -produzierenden Zellen im Nebennierenkortex auf.
Das Enzym P450C21 ist eine 21-Hydroxylase, die Progesteron in 11-Dexicorticosteron umwandelt, das anschließend durch 11β-Hydroxylase hydroxyliert wird und zu Corticosteron wird.
Das Enzym 18-Hydroxylase- oder Aldosteron-Synthesa-Transformationen durch Hydroxylierung nach Corticosteron in 18-Hydroxychithcicosteron, die Aldosteron in Position 18 in Position 18 wechseln, liefert Aldosteron.
Es kann Ihnen dienen: ProtokollierungWie wird Sekretion induziert??
Sowohl die Sekretion als auch die Funktion des Aldosterons hängen von mehreren Elementen ab, zwischen denen der Natriuretik- oder FNA- und Angiotensin -II -Faktor liegt. Die FNA ist ein Peptidhormon.
Andere Faktoren, obwohl weniger stark, hängen auch mit der Sekretion von Aldosteron zusammen, und diese sind: das Adrenokortophinhormon (ACTH), Natrium und Plasma -Kalium.
Acth oder Adrenocortophin ist ein Hormon, das von der Hypophyse erzeugt wird. Seine Sekretion wird durch das CRH- oder Corticotropin-freisetzende Hormon stimuliert, das ein synthetisiertes Hormon ist und vom Hypothalamus freigesetzt wird und Teil der Hypothalamus-Hypophyse-Hypophyse-Adrenalachse zur Regulation der Aldosteronsekretion ist.
Der Regulierungsmechanismus dieser Hypothalamus-Hypophyse-Hummy-Hummy-Atnenalachse ist ein negativer Rückkopplungsmechanismus, bei dem die Endprodukte der Stimulation die Sekretion der verschiedenen Hormone dieser Achse hemmen.
Die Zunahme von Angiotensin II ist auf die Stimulierung der Reninsekretion durch die körnigen Zellen des Nieren -Juxtaglomerularapparats zurückzuführen. Diese Zellen sezernieren Renina durch verschiedene Faktoren wie:
- Die Abnahme des Nierenperfusionsdrucks
- Die Veränderungen in der Zusammensetzung der Rohrflüssigkeit, die die dichte Makula in der Niere badet oder
- Die Stimulation der freundlichen Nierennerven und anderer Faktoren
Renin ist ein proteolytisches Enzym, das Angiotensinogen bricht und es Angiotensin I macht, das durch das Angiotensin II -Konvertur -Enzym in Angiotensin II umgewandelt wird. Angiotensin II stimuliert, wie diskutiert, die Befreiung von Aldosteron.
Wenn die Natriumaufnahme zunimmt, nimmt das Plasmakolum. Die Zunahme des Plasmavolumens führt zu einer Zunahme der Sekretion der FNA.
Sowohl die Abnahme von Angiotensin II als auch die Zunahme der FNA erzeugen eine Abnahme der Aldosteronsekretion, was wiederum die Nierenausscheidung von Natrium und Wasser erhöht und somit die Konzentration dieses Ions gegen Veränderungen des Verbrauchs reguliert.
Aktionsmechanismen
Die Hauptalilde der weißen Aldosteron ist die Niere, insbesondere der Sammel -Tubulus und der distale Tubulus.
In diesem Bereich tritt das Aldosteron in die Zellen ein und verbindet sich einem intrazellulären Empfänger. Der Aldosteron- und Empfängerbindungskomplex verbreitet sich zum Kern und die hormonellen Funktionen beginnen.
Kann Ihnen dienen: Quartäre VerbraucherDie Fähigkeit von Aldosteron, die Natriumreabsorption zu erhöhen, ist auf mehrere Mechanismen zurückzuführen. Dieses Hormon erhöht die Anzahl der Natriumkanäle am Luminalkante der Kollektor -Tubuluszellen.
Dies tritt einerseits auf.
Aldosteron stimuliert indirekt die Natrium/Kaliumpumpe der basolateralen Oberfläche der Sammel -Tubuluszellen. Diese Pumpe zieht Natrium in die interstitielle Flüssigkeit, was den Eintritt von Natrium in die Rohrzelle erleichtert, indem der elektrochemische Gradient für dieses Ion erhöht bleibt.
Ebenso hängt die Menge an Natriummenge, die reabsorbiert wird. Je mehr Natrium die Flüssigkeit, die in das mehr Natrium -Sammelröhrchen eintritt. Dies nimmt mit Aldosteron zu.
Normalwerte
Normale Aldosteronwerte im Blutplasma hängen von der Natriumaufnahme und der Körperposition ab, in der es gemessen wird.
In einer Schichtposition (dorsale Liege) und unter dem Internationalen System (SI) mit einer hohen Natriumaufnahme (zwischen 100 und bis zu 200 MEQ/Natrium -Tag) variieren die Werte zwischen 80 und 250 pmol/l, dass. Unter den konventionellen Einheiten würden sie 3 bis 9 ng/dl sein.
 'Grafische Darstellung der dorsalen/Rückenlage (Quelle: Bruceblaus [CC von 4.0 (https: // creativecommons.Org/lizenzen/bis/4.0)] über Wikimedia Commons)
'Grafische Darstellung der dorsalen/Rückenlage (Quelle: Bruceblaus [CC von 4.0 (https: // creativecommons.Org/lizenzen/bis/4.0)] über Wikimedia Commons) In einer liegenden Position (dorsale Liege) mit niedriger Natriumaufnahme (10 MEQ/Natriumtag) liegen die Normalwerte zwischen 300 und 900 mmol/l (ja) und 12-36 ng/dl in herkömmlichen Einheiten.
In stehender Position und mit hoher Natriumaufnahme variieren die Werte zwischen 100 und 800 mmol/l (ja) und zwischen 4 und 30 ng/dl. In derselben Position, aber bei niedriger Natriumaufnahme liegen die Normalwerte zwischen 450 und 3800 mmol/l (ja) oder zwischen 17 und 137 ng/dl in herkömmlichen Einheiten.
Jedes Labor meldet jedoch Normalwerte gemäß der verwendeten Messmethode.
Verweise
- Gardner, d. G., Shoback, d., & Greenspan, f. S. (2007). Greenspans grundlegende und klinische Endokrinologie. McGraw-Hill Medical,
- Murray, r. K., Granner, d. K., Mayes, p., & Rodwell, V. (2009). Harpers illustrierte Biochemie. 28 (P. 588). New York: McGraw-Hill.
- Stand, r. UND., Johnson, j. P., & Stockand, j. D. (2002). Aldosteron. Fortschritte in der physiologischen Ausbildung, 26(1), 8-20.
- Connell, j. M., & Davies und. (2005). Die neue Biologie von Aldosteron. Journal of Endocrinology, 186(1), 1-20.
- Ganong, w. F., & Barrett, K. UND. (2012). Ganongs Überprüfung der medizinischen Physiologie. McGraw-Hill Medical.

